
ANAMNESA & PEMERIKSAAN OBSTETRI
Keluhan utama yang pada umumnya menyebabkan ibu hamil mengunjungi sarana pelayanan kesehatan IBU dan ANAK adalah:
- Berhubungan dengan masalah kehamilan
- Memastikan adanya dugaan kehamilan.
- Ingin mengetahui usia kehamilan.
- Mual, muntah dan atau nyeri kepala.
- Perdarahan pervaginam.
- Keluar cairan pervaginam (air ketuban, leukorea?)
- Merasakan gerakan anak yang kurang atau bahkan tidak bergerak.
- Merasa akan melahirkan (inpartu).
- Berhubungan dengan penyakit yang menyertai kehamilan
- Penyakit infeksi.
- Penyakit sistemik atau penyakit kronis yang sudah dirasakan sebelum kehamilan ini.
Sebelum memberikan pelayanan, klien harus dimintai persetujuannya ( “informed consent” ) untuk mencegah terjadinya konflik masalah etik pada kemudian hari.
Pelayanan antenatal bertujuan untuk mengetahui status kesehatan ibu hamil, konseling persiapan persalinan, penyuluhan kesehatan, pengambilan keputusan dalam rujukan dan membimbing usaha untuk membangun keluarga sejahtera.
Kunjungan pertama merupakan kesempatan untuk menumbuhkan rasa percaya ibu sehingga dia merasa nyaman untuk membicarakan masalah dirinya kepada dokter.
Rasa nyaman dapat ditumbuhkan pada diri pasien bila :
- Pemeriksaan dilakukan ditempat yang tertutup, bersifat pribadi dengan kerahasiaan yang terjaga dengan baik.
- Apa yang dikatakan oleh ibu didengar dan diperhatikan secara baik.
- Pasien diperlakukan dengan penuh rasa hormat.
- Identitas pasien
- Nama , alamat dan usia pasien dan suami pasien.
- Pendidikan dan pekerjaan pasien dan suami pasien.
- Agama, suku bangsa pasien dan suami pasien.
- Anamnesa obstetri
- Kehamilan yang ke …..
- Hari pertama haid terakhir-HPHT ( “last menstrual periode”-LMP )
- Riwayat obstetri:
- Usia kehamilan : ( abortus, preterm, aterm, postterm ).
- Proses persalinan ( spontan, tindakan, penolong persalinan ).
- Keadaan pasca persalinan, masa nifas dan laktasi.
- Keadaan bayi ( jenis kelamin, berat badan lahir, usia anak saat ini ).
- Pada primigravida :
- Lama kawin, pernikahan yang ke ….
- Perkawinan terakhir ini sudah berlangsung …. Tahun.
- Anamnesa tambahan:
- Anamnesa mengenai keluhan utama yang dikembangkan sesuai dengan hal-hal yang berkaitan dengan kehamilan (kebiasaan buang air kecil / buang air besar, kebiasaan merokok, hewan piaraan, konsumsi obat-obat tertentu sebelum dan selama kehamilan).
- Pemeriksaan fisik umum
- Kesan umum (nampak sakit berat, sedang), anemia konjungtiva, ikterus, kesadaran, komunikasi personal.
- Tinggi dan berat badan.
- Tekanan darah, nadi, frekuensi pernafasan, suhu tubuh.
- Pemeriksaan fisik lain yang dipandang perlu.
- Pemeriksaan khusus obstetri
- Inspeksi :
- Chloasma gravidarum.
- Keadaan kelenjar thyroid.
- Dinding abdomen ( varises, jaringan parut, gerakan janin).
- Keadaan vulva dan perineum.
- Palpasi
- Maksud untuk melakukan palpasi adalah untuk :
- Memperkirakan adanya kehamilan.
- Memperkirakan usia kehamilan.
- Presentasi - posisi dan taksiran berat badan janin.
- Mengikuti proses penurunan kepala pada persalinan.
- Mencari penyulit kehamilan atau persalinan.
- Maksud untuk melakukan palpasi adalah untuk :
- Inspeksi :
Tehnik :
- Jelaskan maksud dan tujuan serta cara pemeriksaan palpasi yang akan saudara lakukan pada ibu.
- Ibu dipersilahkan berbaring telentang dengan sendi lutut semi fleksi untuk mengurangi kontraksi otot dinding abdomen.
- Leopold I s/d III, pemeriksa melakukan pemeriksaan dengan berdiri disamping kanan ibu dengan menghadap kearah muka ibu ; pada pemeriksaan Leopold IV, pemeriksa berbalik arah sehingga menghadap kearah kaki ibu.
![clip_image002[12] clip_image002[12]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEir4yBD1FGIUaOWHSm7HgJFIoonUOzAwApLRWNKKCCPzDS-yVZIkZmWzEJFDZwKYkGJOdqzXO86bPnBcQf2V6L9gsfl_6l7sV5J_HDj5MCA4D26GycZFugxVEL2xBimPxA0PBTeUwImueze/?imgmax=800)
Leopold I
- Leopold I :
- Kedua telapak tangan pemeriksa diletakkan pada puncak fundus uteri.
- Tentukan tinggi fundus uteri untuk menentukan usia kehamilan.
- Rasakan bagian janin yang berada pada bagian fundus ( bokong atau kepala atau kosong ).
![clip_image002[14] clip_image002[14]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEgQzwBjhVt7e8NqL9VRbxZA7IAqjiGFQN5wwkLJH70LfI8PYdn0eBwb425YpE1_v5LHJ4_BaMLOvDGwKCT6joTXER2MiUDAueymJw0t3FQiuwZCwdnUysuTDaM9_Mwv_5MmoumKvVBi-tEH/?imgmax=800)
Leopold II
- Leopold II :
- Kedua telapak tangan pemeriksa bergeser turun kebawah sampai disamping kiri dan kanan umbilikus.
- Tentukan bagian punggung janin untuk menentukan lokasi auskultasi denyut jantung janin nantinya.
- Tentukan bagian-bagian kecil janin.
![clip_image002[18] clip_image002[18]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEgn8-xTjaqGbZkDtu11ZqsawbxEFJlSIw2xgscxnRi8cQU1SMoDLyq90JOWquyT0BFsg8r9ULprRQfE4R7qlwYLWJmH3OXYEZHKpjTzkFrjSGeRHOekbnvokAns4L5NH34KbmRRSMhS4oEV/?imgmax=800)
Leopold III
- Leopold III :
- Pemeriksaan ini dilakukan dengan hati-hati oleh karena dapat menyebabkan perasaan tak nyaman bagi pasien.
- Bagian terendah janin dicekap diantara ibu jari dan telunjuk tangan kanan.
- Ditentukan apa yang menjadi bagian terendah janin dan ditentukan apakah sudah mengalami engagemen atau belum.
![clip_image002[20] clip_image002[20]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEg4jhm5S1e_xCUi4Tqu-0n9XD2cSO0hB7wEe19HrfTI3CEvT_StqIll-WVMkgkIH0W5RhsotvrriVW7OjE2tsX5HwTMFD9bG4nlwj_eXCu0eeIlXWY_qlLCboSnSDy3AYc7iKFMViNl2htZ/?imgmax=800)
Leopold IV
- Leopold IV :
- Pemeriksa merubah posisinya sehingga menghadap ke arah kaki pasien.
- Kedua telapak tangan ditempatkan disisi kiri dan kanan bagian terendah janin.
- Digunakan untuk menentukan sampai berapa jauh derajat desensus janin.
![clip_image002[22] clip_image002[22]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEhNABSJAYI8EZj5-4-RzQVhsPvTGHt6blItLfRsMmwcSBTl1WsPzurobalqwFO2XfJSQ5u84HdqvuMPVahJhLRL2gJJIBwx2yV_2289GiH4LHbQ8hE-EtURPbBRnpBYPxVuQYmI7swq9qG-/?imgmax=800)
Menentukan tinggi fundus uteri untuk memperkirakan usia kehamilan berdasarkan parameter tertentu ( umbilikus, prosesus xyphoideus dan tepi atas simfisis pubis)
VAGINAL TOUCHER PADA KASUS OBSTETRI
Indikasi vaginal toucher pada kasus kehamilan atau persalinan:
- Sebagai bagian dalam menegakkan diagnosa kehamilan muda.
- Pada primigravida dengan usia kehamilan lebih dari 37 minggu digunakan untuk melakukan evaluasi kapasitas panggul (pelvimetri klinik) dan menentukan apakah ada kelainan pada jalan lahir yang diperkirakan akan dapat mengganggu jalannya proses persalinan pervaginam.
- Pada saat masuk kamar bersalin dilakukan untuk menentukan fase persalinan dan diagnosa letak janin.
- Pada saat inpartu digunakan untuk menilai apakah kemajuan proses persalinan sesuai dengan yang diharapkan.
- Pada saat ketuban pecah digunakan untuk menentukan ada tidaknya prolapsus bagian kecil janin atau talipusat.
- Pada saat inpartu, ibu nampak ingin meneran dan digunakan untuk memastikan apakah fase persalinan sudah masuk pada persalinan kala II.
Vaginal toucher pada pemeriksaan kehamilan dan persalinan:
- Didahului dengan melakukan inspeksi pada organ genitalia eksterna.
- Tahap berikutnya, pemeriksaan inspekulo untuk melihat keadaan jalan lahir.
- Labia minora disisihkan kekiri dan kanan dengan ibu jari dan jari telunjuk tangan kiri dari sisi kranial untuk memaparkan vestibulum.)
- Jari telunjuk dan jari tengah tangan kanan dalam posisi lurus dan rapat dimasukkan kearah belakang - atas vagina dan melakukan palpasi pada servik.
- Menentukan dilatasi (cm) dan pendataran servik (prosentase).
- Menentukan keadaan selaput ketuban masih utuh atau sudah pecah, bila sudah pecah tentukan :
- Warna
- Bau
- Jumlah air ketuban yang mengalir keluar
- Menentukan presentasi (bagian terendah) dan posisi (berdasarkan denominator) serta derajat penurunan janin berdasarkan stasion.
- Menentukan apakah terdapat bagian-bagian kecil janin lain atau talipusat yang berada disamping bagian terendah janin (presentasi rangkap – compound presentation).
- Pada primigravida digunakan lebih lanjut untuk melakukan pelvimetri klinik :
- Pemeriksaan bentuk sacrum
- Menentukan apakah coccygeus menonjol atau tidak.
- Menentukan apakah spina ischiadica menonjol atau tidak.
- Mengukur distansia interspinarum.
- Memeriksa lengkungan dinding lateral panggul.
- Meraba promontorium, bila teraba maka dapat diduga adanya kesempitan panggul (mengukur conjugata diagonalis).
- Menentukan jarak antara kedua tuber ischiadica.
- Auskultasi detik jantung janin dengan menggunakan fetoskop de Lee.
- Detik jantung janin terdengar paling keras didaerah punggung janin.
- Detik jantung janin dihitung selama 5 detik dilakukan 3 kali berurutan selang 5 detik sebanyak 3 kali.
- Hasil pemeriksaan detik jantung janin 10 – 12 – 10 berarti frekuensi detik jantung janin 32 x 4 = 128 kali per menit.
- Frekuensi detik jantung janin normal 120 – 160 kali per menit.
- Pemeriksaan laboratorium rutin (Hb dan urinalisis serta protein urine).
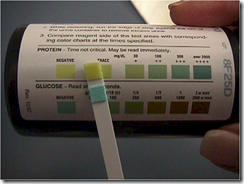
- Pemeriksaan laboratorium khusus.
- Pemeriksaan ultrasonografi.
- Pemantauan janin dengan kardiotokografi.
- Amniosentesis dan Kariotiping.
Sebagai kesimpulan hasil pemeriksaan kehamilan harus disebutkan 10 hal berikut dibawah ini :
- Hamil atau tidak hamil ( berdasarkan tanda pasti kehamilan ).
- Primigravida atau multigravida.
- G (gravida ) ………P(para) 1 – 2 – 3 – 4.
- Jumlah partus aterm (> 37 minggu/ berat anak > 2500 g).
- Jumlah partus preterm (22 – 37 minggu / berat anak < 2500g )
- Jumlah abortus ( < 20 minggu ).
- Jumlah anak hidup saat ini.
- G (gravida ) ………P(para) 1 – 2 – 3 – 4.
- Anak hidup atau mati.
- Usia kehamilan ( aterm / preterm ……… minggu ).
- Letak anak :
- Situs : misalnya situs longitudinal.
- Habitus : misalnya fleksi.
- Posisi : misalnya punggung kiri dengan ubun-ubun kecil kiri melintang.
- Presentasi : misalnya presentasi belakang kepala.
- Kehamilan intra atau ekstrauterin.
- Hamil tunggal atau kembar.
- Inpartu atau tidak ( sebutkan tahapan persalinan)
- Keadaan jalan lahir : tumor jalan lahir, hasil pemeriksaan pelvimetri klinik, cacat rahim pasca sectio caesar atau miomektomi intramural.
- Keadaan umum ibu :
- Komplikasi atau penyakit penyakit yang menyertai kehamilan atau persalinan ( misal: pre – eklampsia, anemia , hepatitis dsb nya )
- Komplikasi persalinan ( misal : “secondary arrest” , kala II memanjang, gawat janin )
- Diagnosa ibu :
- misalnya :
- G 1 P 0000 inpartu kala I fase aktif
- (Penyulit kehamilan) Pre eklampsia berat dan anemia gravidarum
- Diagnosa anak :
- Misalnya : janin tunggal, hidup, intrauterin, presentasi belakang kepala.
Misalnya :
- Pasang infuse dan dauer katheter
- Pemberian Mg SO4 dosis bolus dan dosis pemeliharaan
- Observasi keadaan umum ibu (tekanan darah dan pernafasan , gejala subjektif, kejang, kesadaran, produksi urine
- Observasi kemajuan persalinan ( detik jantung janin, kontraksi uterus, penurunan janin dan tanda-tanda ruptura uteri iminen - lingkaran Bandl)
- Antisipasi terjadinya perdarahan pasca persalinan ( oleh karena pemberian MgSO4 dan adanya anemia gravidarum )
- Buat partograf
- Evaluasi 4 jam
- Bila kemajuan persalinan berlangsung dengan normal, direncanakan untuk melakukan persalinan pervaginam dengan mempercepat persalinan kala II menggunakan ekstraksi cunam atau vakum.
Prinsip Obstetri :
|
| INGAT !!! PEMERIKSAAN ANTENATAL YANG BURUK DAN DIKERJAKAN SECARA SEMBARANGAN JAUH LEBIH BURUK DIBANDINGKAN DENGAN TANPA PEMERIKSAAN ANTENATAL SAMA SEKALI |
Departemen Kesehatan RI : “Pedoman Pelayanan Kebidanan Dasar Berbasis Hak Asasi Manusia dan Keadilan Gender” Direktorat Jenderal Bina Kesehatan Masyarakat. Direktorat Bina Kesehatan Keluarga 2004.
Selasa, 29 September 2009
POLIHIDRAMNION
dr.Bambang Widjanarko, SpOG
Fak.Kedokteran & Kesehatan UMJ

Volume air ketuban adalah komponen penting skoring profil biofisikal
Dalam keadaan normal, volume air ketuban sekitar 500 – 1500 ml
Polihidramnion : volume air ketuban > 2000 ml
TANDA :
Polihidramnion sering terkait dengan kelainan janin :
GEJALA :
Bila polihidramnion terjadi antara minggu ke 24 – 30 maka keadaan ini sering ber;angsung secara akut dengan gejala nyeri abdomen akut dan rasa seperti “meledak” serta rasa mual.
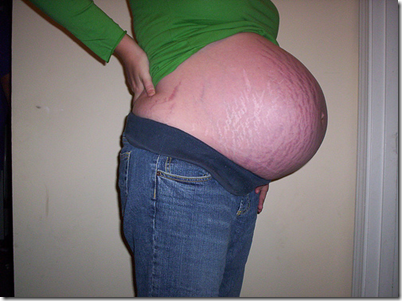
Kulit abdomen mengkilat dan edematous disertai striae yang masih baru
Polihidramnion akut atau kronik dapat menyebabkan abortus atau persalinan preterm.
PENATALAKSANAAN :
Dilakukan pemeriksaan ultrasonografi secara teliti antara lain untuk melihat penyebab dari keadaan tersebut
Dilakukan pemeriksaan OGTT untuk menyingkirkan kemungkinan diabetes gestasional
Bila etiologi tidak jelas, pemberian indomethacin dapat memberi manfaat bagi 50% kasus
Pemeriksaan USG janin dilihat secara seksama untuk melihat adanya kelainan ginjal janin
Meskipun sangat jarang, kehamilan monokorionik yang mengalami komplikasi sindroma twin tranfusin , terjadi polihidramnion pada kantung resipien dan harus dilakukan amniosentesis berulang untuk mempertahankan kehamilan.

Polyhydramnios/oligohydramnios.
Upper picture, the recipient twin has a huge amount of amniotic fluid – the baby is not even in the picture.
Lower picture, the only fluid remaining around the donor is a small amount between her legs (indicated by the crosses on the image).
DIAGNOSA BANDING
Fak.Kedokteran & Kesehatan UMJ

Volume air ketuban adalah komponen penting skoring profil biofisikal
Dalam keadaan normal, volume air ketuban sekitar 500 – 1500 ml
Polihidramnion : volume air ketuban > 2000 ml
TANDA :
- Ukuran uterus lebih besar dibanding yang seharusnya
- Identifikasi janin dan bagian janin melalui pemeriksaan palpasi sulit dilakukan
- DJJ sulit terdengar
- Balotemen janin jelas
Polihidramnion sering terkait dengan kelainan janin :
- Anensepali
- Spina bifida
- Atresia oesophaguis
- Omphalocele
- Hipoplasia pulmonal
- Hidrop fetalis
- Kembar monosigotik
- (hemangioma)
- Diabetes Melitus
- Penyakit jantung
- Preeklampsia
GEJALA :
- Sesak nafas dan rasa tak nyaman di perut
- Gangguan pencernaan
- Edema
- Varises dan hemoroid
- (Nyeri abdomen)

Bila polihidramnion terjadi antara minggu ke 24 – 30 maka keadaan ini sering ber;angsung secara akut dengan gejala nyeri abdomen akut dan rasa seperti “meledak” serta rasa mual.
Kulit abdomen mengkilat dan edematous disertai striae yang masih baru
Polihidramnion akut atau kronik dapat menyebabkan abortus atau persalinan preterm.
PENATALAKSANAAN :
Dilakukan pemeriksaan ultrasonografi secara teliti antara lain untuk melihat penyebab dari keadaan tersebut
Dilakukan pemeriksaan OGTT untuk menyingkirkan kemungkinan diabetes gestasional
Bila etiologi tidak jelas, pemberian indomethacin dapat memberi manfaat bagi 50% kasus
Pemeriksaan USG janin dilihat secara seksama untuk melihat adanya kelainan ginjal janin
Meskipun sangat jarang, kehamilan monokorionik yang mengalami komplikasi sindroma twin tranfusin , terjadi polihidramnion pada kantung resipien dan harus dilakukan amniosentesis berulang untuk mempertahankan kehamilan.


Polyhydramnios/oligohydramnios.
Upper picture, the recipient twin has a huge amount of amniotic fluid – the baby is not even in the picture.
Lower picture, the only fluid remaining around the donor is a small amount between her legs (indicated by the crosses on the image).
DIAGNOSA BANDING
- Kehamilan kembar
- Kista ovarium
- Mola hidatidosa
- Kandung kemih yang penuh
VARICELLA – ZOSTER dalam KEHAMILAN
Bambang Widjanarko
Fak.Kedokteran & Kesehatan UMJ
Jakarta - Indonesia
Infeksi varicella akut ( chicken pox , cacar air , waterpoken ) disebabkan oleh virus varicella zoster yang merupakan virus herpes DNA ( famili herpesviridae) dan ditularkan melalui kontak langsung atau via pernafasan.
Attack Rate pada individu yang rentan sekitar 90%.

Periode inkubasi 10 – 21 hari
Infeksi yang terjadi pada orang dewasa biasanya sangat berat dan dapat menimbulkan komplikasi berbahaya seperti ensepalitis dan pneumonia.
Oleh karena tergolong didalam virus herpes maka virus varicella ini juga memperlihatkan potensi latensi dalam ganglion syaraf.
Reaktivasi virus memberikan gejala herpes zoster
Pada tes serologi : IgM varicella zoster muncul pada minggu ke 2 melalui pemeriksaan ELISA atau CFT. IgG juga meningkat dalam waktu 2 minggu setelah pemeriksaan IgM
Pemeriksaan untuk menentukan imunitas seorang wanita adalah dengan menggunakan FAMA – Fluorescent Antibody Membrane Antigen
Infeksi varicella akut terjadi pada 1 : 7500 kehamilan
Komplikasi maternal yang mungkin terjadi :
Bila terjadi pneumonia maka perawatan harus dilakukan di rumah sakit dan diberikan pengobatan dengan antiviral oleh karena perubahan kearah pemburukan keadaan umum akan sangat cepat terjadi.
Sindroma varicella kongenital dapat terjadi. Diagnosa sindroma didasarkan atas temuan IgM dalam darah talipusat dan gambaran klinik pada neonatus antara lain :
Bila infeksi pada ibu terlihat dalam jangka waktu 3 minggu pasca persalinan maka resiko infeksi janin pasca persalinan adalah 24%
Bila infeksi pada ibu terjadi dalam jangka waktu 5 – 21 hari sebelum persalinan dan janin mengalami infeksi maka hal ini umumnya ringan dan “self limiting”
Bila infeksi terjadi dalam jangka waktu 4 hari sebelum persalinan atau 2 hari pasca persalinan, maka neonatus akan berada pada resiko tinggi menderita infeksi hebat dengan mortalitas 30%.
Imunoglobulin varicella zoster (VZIG) harus diberikan pada neonatus dalam jangka waktu 72 jam pasca persalinan dan di isolasi. Plasenta dan selaput ketuban adalah bahan yang sangat infeksius.
Pada ibu hamil yang terpapar dan tidak jelas apakah sudah pernah terinfeksi dengan virus varicella zoster harus segera dilakukan pemeriksaan IgG. Bila hasil pemeriksaan tidak dapat segera diperoleh atau IgG negatif, maka diberikan VZIG dalam jangka waktu 6 minggu pasca paparan.
Imunisasi varciella tidak boleh dilakukan pada kehamilan oleh karena vaksin terdiri dari virus yang dilemahkan.
Pada masa kehamilan angka kejadian Herpes Zoster tidak lebih sering terjadi dan bila terjadi maka tidak menimbulkan resiko terhadap janin.
Bila serangan Herpes Zoster sangat dekat dengan saat persalinan maka varicella dapat ditularkan secara langsung pada janin sehingga hal ini harus dicegah.
Bacaan Anjuran :
Fak.Kedokteran & Kesehatan UMJ
Jakarta - Indonesia
Infeksi varicella akut ( chicken pox , cacar air , waterpoken ) disebabkan oleh virus varicella zoster yang merupakan virus herpes DNA ( famili herpesviridae) dan ditularkan melalui kontak langsung atau via pernafasan.
Attack Rate pada individu yang rentan sekitar 90%.

mikrograf virus varicella zoster
Periode inkubasi 10 – 21 hari
Infeksi yang terjadi pada orang dewasa biasanya sangat berat dan dapat menimbulkan komplikasi berbahaya seperti ensepalitis dan pneumonia.
Oleh karena tergolong didalam virus herpes maka virus varicella ini juga memperlihatkan potensi latensi dalam ganglion syaraf.
Reaktivasi virus memberikan gejala herpes zoster
DIAGNOSIS
Diagnosa ditegakkan atas dasar gambaran klinik meskipun usaha diagnosa juga dapat ditegakkan dengan melakukan biakan virus dari vesikel dalam jangka waktu 4 hari setelah munculnya ruam kulit.ruam kulit pada varicella didaerah punggung
Pada tes serologi : IgM varicella zoster muncul pada minggu ke 2 melalui pemeriksaan ELISA atau CFT. IgG juga meningkat dalam waktu 2 minggu setelah pemeriksaan IgM
Pemeriksaan untuk menentukan imunitas seorang wanita adalah dengan menggunakan FAMA – Fluorescent Antibody Membrane Antigen
DAMPAK TERHADAP KEHAMILAN
5 – 10% wanita dewasa rentan terhadap infeksi virus varicella zoster. Infeksi varicella akut terjadi pada 1 : 7500 kehamilan
Komplikasi maternal yang mungkin terjadi :
- Persalinan preterm
- Ensepalitis
- Pneumonia
Bila terjadi pneumonia maka perawatan harus dilakukan di rumah sakit dan diberikan pengobatan dengan antiviral oleh karena perubahan kearah pemburukan keadaan umum akan sangat cepat terjadi.
Sindroma varicella kongenital dapat terjadi. Diagnosa sindroma didasarkan atas temuan IgM dalam darah talipusat dan gambaran klinik pada neonatus antara lain :
- Hipoplasia tungkai
- Parut kulit
- Korioretinitis
- Katarak
- Atrofi kortikal
- mikrosepali
- PJT simetrik
Bila infeksi pada ibu terlihat dalam jangka waktu 3 minggu pasca persalinan maka resiko infeksi janin pasca persalinan adalah 24%
Bila infeksi pada ibu terjadi dalam jangka waktu 5 – 21 hari sebelum persalinan dan janin mengalami infeksi maka hal ini umumnya ringan dan “self limiting”
Bila infeksi terjadi dalam jangka waktu 4 hari sebelum persalinan atau 2 hari pasca persalinan, maka neonatus akan berada pada resiko tinggi menderita infeksi hebat dengan mortalitas 30%.
Imunoglobulin varicella zoster (VZIG) harus diberikan pada neonatus dalam jangka waktu 72 jam pasca persalinan dan di isolasi. Plasenta dan selaput ketuban adalah bahan yang sangat infeksius.
Pada ibu hamil yang terpapar dan tidak jelas apakah sudah pernah terinfeksi dengan virus varicella zoster harus segera dilakukan pemeriksaan IgG. Bila hasil pemeriksaan tidak dapat segera diperoleh atau IgG negatif, maka diberikan VZIG dalam jangka waktu 6 minggu pasca paparan.
Imunisasi varciella tidak boleh dilakukan pada kehamilan oleh karena vaksin terdiri dari virus yang dilemahkan.
Pada masa kehamilan angka kejadian Herpes Zoster tidak lebih sering terjadi dan bila terjadi maka tidak menimbulkan resiko terhadap janin.
Bila serangan Herpes Zoster sangat dekat dengan saat persalinan maka varicella dapat ditularkan secara langsung pada janin sehingga hal ini harus dicegah.
Bacaan Anjuran :
- Steiner I, Kennedy PG, Pachner AR (2007). "The neurotropic herpes viruses: herpes simplex and varicella-zoster". Lancet Neurol 6 (11): 1015–28. doi:10.1016/S1474-4422(07)70267-3. PMID 17945155.
- Herpes Simplex Virus and Varicella Zoster Virus Anatomy, Microbiology, Epidemiology, and Diagnosis & Management of Ocular Disease William James Reinhart MD February, 2005 Ohio Ophthalmologic Society Quote: "Characteristics of HSV 1 & 2...Icosahedral protein shell (capsid), 162 capsomeres"
- Centers for Disease Control and Prevention MMWR 2007; 56(RR-04)
CYTOMEGALOVIRUS dalam KEHAMILAN
dr.Bambang Widjanarko, SpOG
Fak.Kedokteran dan Kesehatan UMJ JAKARTA
Cytomegalovirus – CMV adalah virus DNA dan merupakan kelompok dari famili virus Herpes sehingga memiliki kemampuan latensi. Virus ditularkan melalui berbagai cara a.l tranfusi darah, transplantasi organ , kontak seksual, air susu , air seni dan air liur ; transplansental atau kontak langsung saat janin melewati jalan lahir pada persalinan pervaginam.
Virus dapat di isolasi dari biakan urine atau biakan berbagai cairan atau jaringan tubuh lain.
Tes serologis mungkin terjadi peningkatan IgM yang mencapai kadar puncak 3 – 6 bulan pasca infeksi dan bertahan sampai 1– 2 tahun kemudian.
IgG meningkat secara cepat dan bertahan seumur hidup
Masalah dari interpretasi tes serologi adalah :
CMV adalah infeksi virus kongenital yang utama di US dan mengenai 0.5 – 2.5 % bayi lahir hidup. Infeksi plasenta dapat berlangsung dengan atau tanpa infeksi terhadap janin dan infeksi pada neonatus dapat terjadi pada ibu yang asimptomatik.
Resiko transmisi dari ibu ke janin konstan sepanjang masa kehamilan dengan angka sebesar 40 – 50%.
10 – 20% neonatus yang terinfeksi memperlihatkan gejala-gejala :
CNV rekuren berkaitan dengan penurunan resiko janin dengan angka penularan ibu ke janin sebesar 0.15% – 1%
Tidak ada terapi yang efektif untuk cytomegalovirus dalam kehamilan.
Pencegahan meliputi penjagaan kebersihan pribadi, mencegah tranfusi darah
Usaha untuk membantu diagnosa infeksi CMV pada janin adalah dengan melakukan :
Fak.Kedokteran dan Kesehatan UMJ JAKARTA
Cytomegalovirus – CMV adalah virus DNA dan merupakan kelompok dari famili virus Herpes sehingga memiliki kemampuan latensi. Virus ditularkan melalui berbagai cara a.l tranfusi darah, transplantasi organ , kontak seksual, air susu , air seni dan air liur ; transplansental atau kontak langsung saat janin melewati jalan lahir pada persalinan pervaginam.
30 – 60% anak usia sekolah memperlihatkan hasil seropositif CMV, dan pada wanita hamil 50 – 85%. Data ini membuktikan telah adanya infeksi sebelumnya. Gejala infeksi menyerupai infeksi mononukleosis yang subklinis. Ekskresi virus dapat berlangsung berbulan bulan dan virus mengadakan periode laten dalam limfosit, kelenjar air liur, tubulus renalis dan endometrium. Reaktivasi dapat terjadi beberapa tahun pasca infeksi primer dan dimungkinkan adanya reinfeksi oleh jenis strain virus CMV yang berbeda.
DIAGNOSISVirus dapat di isolasi dari biakan urine atau biakan berbagai cairan atau jaringan tubuh lain.
Tes serologis mungkin terjadi peningkatan IgM yang mencapai kadar puncak 3 – 6 bulan pasca infeksi dan bertahan sampai 1– 2 tahun kemudian.
IgG meningkat secara cepat dan bertahan seumur hidup
Masalah dari interpretasi tes serologi adalah :
- Kenaikan IgM yang membutuhkan waktu lama menyulitkan penentuan saat infeksi yang tepat
- Angka negatif palsu yang mencapai 20%
- Adanya IgG tidak menyingkirkan kemungkinan adanya infeksi yang persisten
CMV adalah infeksi virus kongenital yang utama di US dan mengenai 0.5 – 2.5 % bayi lahir hidup. Infeksi plasenta dapat berlangsung dengan atau tanpa infeksi terhadap janin dan infeksi pada neonatus dapat terjadi pada ibu yang asimptomatik.
Resiko transmisi dari ibu ke janin konstan sepanjang masa kehamilan dengan angka sebesar 40 – 50%.
10 – 20% neonatus yang terinfeksi memperlihatkan gejala-gejala :
- Hidrop non imune
- PJT simetrik
- Korioretinitis
- Mikrosepali
- Kalsifikasi serebral
- Hepatosplenomegali
- hidrosepalus
- Retardasi mental
- Gangguan visual
- Gangguan perkembangan psikomotor
CNV rekuren berkaitan dengan penurunan resiko janin dengan angka penularan ibu ke janin sebesar 0.15% – 1%
Tidak ada terapi yang efektif untuk cytomegalovirus dalam kehamilan.
Pencegahan meliputi penjagaan kebersihan pribadi, mencegah tranfusi darah
Usaha untuk membantu diagnosa infeksi CMV pada janin adalah dengan melakukan :
- Ultrasonografi untuk identifikasi PJT simetri, hidrop, asites atau kelainan sistem saraf pusat
- Pemeriksaan biakan cytomegalovirus dalam cairan amnion
Senin, 28 September 2009
HERPES GENITALIS dalam KEHAMILAN
dr.Bambang Widjanarko, SpOG
Fak.Kedokteran & Kesehatan UMJ JAKARTA
Infeksi Primer :
Terjadi pada penderita dengan riwayat lesi oro-labial HSV-1 yang kemudian mendapatkan infeksi genital-HSV 2.
Terdapat perlindungan silang dari infeksi oro-labial sehingga gejala yang ditimbulkan oleh HSV 2 lebih ringan dibandingkan gejala yang ditimbulkan oleh infeksi HSV 1
Infeksi non primer ini biasanya lebih asimptomatik dibandingkan infeksi primer.
Herpes Rekuren
Metode diagnosa utama adalah kultur virus pada ulkus
TERAPI dan PENATALAKSANAAN
Herpes primer dan episode infeksi pertama kali
Fak.Kedokteran & Kesehatan UMJ JAKARTA

- Herpes Genitalis disebabkan oleh virus herpes simplex – HSV tipe 1 dan 2
- antibodi HSV 2 ditemukan pada 7.6% darah donor, namun hanya 50% yang menyatakan pernah menderita herpes genitalis. Disimpulkan bahwa banyak infeksi herpes yang bersifat subklinis
- Kasus yang disebabkan oleh HSV tipe 2 terutama dijumpai pada wanita muda
- Lesi awal berupa pembentukan erupsi veskular atau ulserasi yang akut dan diikuti dengan penyembuhan secara spontan
- HSV mengalami penjalaran melalui nervus sensorik perifer kedalam ganglion dorsal dan tetap tinggal dalam fase istirahat.(masa laten), reaktivasi akan menyebabkan timbulnya lesi ulangan dan memiliki potensi penularan.
Infeksi Primer :
- Merupakan paparan pertama kali terhadap HSV 1 atau 2 yang dapat menyebabkan lesi vulva dan disuria namun kadang kadang juga tanpa gejala. Seringkali di diagnosa sebagai infeksi traktus urinarius atau candidiasis
- Pada pemeriksaan ditemukan ulkus multiple yang disertai rasa nyeri hebat. Kadang disertai dengan pembesaran kelenjar inguinal
Terjadi pada penderita dengan riwayat lesi oro-labial HSV-1 yang kemudian mendapatkan infeksi genital-HSV 2.
Terdapat perlindungan silang dari infeksi oro-labial sehingga gejala yang ditimbulkan oleh HSV 2 lebih ringan dibandingkan gejala yang ditimbulkan oleh infeksi HSV 1
Infeksi non primer ini biasanya lebih asimptomatik dibandingkan infeksi primer.
Herpes Rekuren
- Episode ulangan dapat asimptomatik (subklinis). Gejala yang timbul biasanya ebih ringan dibandingkan infeksi pertama. Seringkali didahului oleh rasa gatal, pedih atau ngilu di area yang akan timbul erupsi
- Pada pemeriksaan dijumpai satu atau dua ulcus yang meliputi area kecil
- 90% penderita infeksi HSV 2 dan 60% pada infeksi HSV 1 akan mengalami kekambuhan dalam tahun pertama. Rata rata kekambuhan 2 kali pertahun , namun beberapa penderita memperlihatkan gejala ulangan yang lebih sering
Metode diagnosa utama adalah kultur virus pada ulkus
TERAPI dan PENATALAKSANAAN
Herpes primer dan episode infeksi pertama kali
- Obat antivirus untuk menurunkan berat dan lamanya gejala. Obat ini tidak dapat mencegah latensi sehingga tidak dapat mencegah serangan ulang
- Regimen :
- Acyclovir 3 dd 200 mg selama 5 hari ( untuk ibu hamil dan menyusui)
- Famcyclovir 3 dd 250 mg selama 5 hari
- Valciclovir 2 dd 500 mg selama 5 hari
- Analgesik
- Pemeriksaan PMS lain
- Penjelasan akan kemungkinan berulangnya penyakit
- Rekurensi bersifat “self limiting” dengan terapi suportif
- Rekurensi dapat diringankan dengan pemberian antiviral sedini mungkin saat erupsi belum muncul
- Dosis :
- Acyclovir 5 dd 200 mg selama 5 hari
- Famciclovir 2 dd 125 mg selama 5 hari
- Valaciclovir 1 dd 500 mg selama 5 hari
- Infeksi primer yang terjadi pada masa kehamilan , khususnya bila terjadi pada trimester III akan dapat menular ke neonatus saat melewati jalan lahir.
- Herpes Genitalis meningkatkan kemungkinan infeksi HIV 2 – 3 kali lipat
- Masalah psikologi akibat serangan yang sering berulang
- Infeksi primer dapat menyebabkan meningitis atau neuropatia otonomik
- Infeksi jarang menyebar keseluruh tubuh hingga “life threatening”
- Keadaan ini sering terjadi pada ganguan kekebalan dan masa kehamilan.
- Centers for Disease Control and Prevention (CDC). Genital Herpes Fact Sheet. Updated 1/4/08.
- Gardella, C., and Brown, Z.A. Serologic Testing for Herpes Simplex Virus. Contemporary Ob/Gyn, October 2007, pages 54-58.
- American College of Obstetricians and Gynecologists (ACOG). Management of Herpes in Pregnancy. ACOG Practice Bulletin, number 82, June 2007.
- Centers for Disease Control and Prevention (CDC). Sexually Transmitted Diseases Treatment Guidelines 2006. Morbidity and Mortality Weekly Report, volume 55, RR-11, August 4, 2006.
- Brown, Z.A., et al. Genital Herpes Complicating Pregnancy. Obstetrics and Gynecology, volume 106, number 4, October 2005, pages 845-856.
- Kimberlin, D.W., et al. Natural History of Neonatal Herpes Simplex Virus Infections in the Acyclovir Era. Pediatrics, volume 108, number 2, August 2001.
RUBELLA dalam KEHAMILAN
dr.Bambang Widjanarko, SpOG
Fak.Kedokteran UMJ Jakarta
Infeksi virus ini sangat menular dan periode inkubasi berkisar antara 2 – 3 minggu
DIAGNOSIS :
Diagnosa ditegakkan melalui pemeriksaan serologi.
IgM akan cepat memberi respon setelah keluar ruam dan kemudian akan menurun dan hilang dalam waktu 4 – 8 minggu
IgG juga memberikan respon setelah keluar ruam dan tetap tinggi selama hidup
Diagnosa ditegakkan dengan adanya peningkatan titer 4 kali lipat dari hemagglutination-inhibiting (HAI) antibody dari dua serum yang diperoleh dua kali selang waktu 2 minggu atau setelah adanya IgM
Diagnosa Rubella juga dapat ditegakkan melalui biakan dan isolasi virus pada fase akut.
Ditemukannya IgM dalam darah talipusat atau IgG pada neonatus atau bayi 6 bulan mendukung diagnosa infeksi Rubella.
Derajat penyakit terhadap ibu tidak berdampak terhadap resiko infeksi janin. Infeksi yang terjadi pada trimester I memberikan dampak besar terhadap janin.
Infeksi fetal :
Pemeriksaan rubella harus dikerjakan pada semua pasien hamil dengan mengukur IgG . Mereka yang non-imune harus memperoleh vaksinasi pada masa pasca persalinan. Tindak lanjut pemeriksaan kadar rubella harus dilakukan oleh karena 20% yang memperoleh vaksinasi ternyata tidak memperlihatkan adanya respon pembentukan antibodi dengan baik.
Infeksi rubella tidak merupakan kontra indikasi pemberian ASI
Tidak ada terapi khusus terhadap infeksi Rubella dan pemberian profilaksis dengan gamma globulin pasca paparan tidak dianjurkan oleh karena tidak memberi perlindungan terhadap janin.
Rujukan :
Fak.Kedokteran UMJ Jakarta
INFEKSI VIRUS PADA MASA PERINATAL:
- Imunitas selama kehamilan :
- Kehamilan : penurunan fungsi kekebalan yang bersifat “cell mediated”
- Infeksi virus pada wanita hamil akan memperlihatkan gejala yang lebih berat dibanding tidak hamil ( infeksi poliomyelitis, cacar air / chicken pox )
- Sistem kekebalan yang masih belum matang pada janin akan menyebabkan janin atau neonatus lebih rentan terhadap komplikasi yang diakibatkan infeksi virus
- Terapi antivirus
- Acyclovir adalah anti virus yang digunakan secara luas dalam kehamilan
- Acyclovir diperlukan untuk terapi infkesi primer herpes simplek atau virus varicella zoster yang terjadi pada ibu hamil
- Selama kehamilan dosis pengobatan tidak perlu disesuaikan
- Obat antivirus lain yang masih belum diketahui keamanannya selama kehamilan : Amantadine dan Ribavirin
- Pencegahan aktif dan pasif
- Vaksin dengan virus hidup tidak boleh digunakan selama kehamilan termasuk polio oral, MMR (measles – mumps – rubella), varicella
- Vaksin dengan virus mati seperti influenza, hepatitis A dan B boleh digunakan selama kehamilan
- Imunoglobulin dapat digunakan selama kehamilan
RUBELLA
Rubella ( German Measles ) disebabkan oleh infeksi single – stranded RNA togavirus yang ditularkan via pernafasan dengan kejadian tertinggi antara bulan Maret sampai Mei, melalui vaksinasi yang intensif angka kejadian semakin menurun.Infeksi virus ini sangat menular dan periode inkubasi berkisar antara 2 – 3 minggu
DIAGNOSIS :
Diagnosa ditegakkan melalui pemeriksaan serologi.
IgM akan cepat memberi respon setelah keluar ruam dan kemudian akan menurun dan hilang dalam waktu 4 – 8 minggu
IgG juga memberikan respon setelah keluar ruam dan tetap tinggi selama hidup
Diagnosa ditegakkan dengan adanya peningkatan titer 4 kali lipat dari hemagglutination-inhibiting (HAI) antibody dari dua serum yang diperoleh dua kali selang waktu 2 minggu atau setelah adanya IgM
Diagnosa Rubella juga dapat ditegakkan melalui biakan dan isolasi virus pada fase akut.
Ditemukannya IgM dalam darah talipusat atau IgG pada neonatus atau bayi 6 bulan mendukung diagnosa infeksi Rubella.
DAMPAK TERHADAP KEHAMILAN :
10 – 15% wanita dewasa rentan terhadap infeksi Rubella. Perjalanan penyakit tidak dipengaruhi oleh kehamilan dan ibu hamil dapat atau tidak memperlihatkan adanya gejala penyakit.Derajat penyakit terhadap ibu tidak berdampak terhadap resiko infeksi janin. Infeksi yang terjadi pada trimester I memberikan dampak besar terhadap janin.
Infeksi fetal :
- Tidak berdampak terhadap bayi dan janin dilahirkan dalam keadaan normal
- Abortus spontan
- Sindroma Rubella kongenital
| SINDROMA RUBELLA KONGENITAL : |
| Intra uterine growth retardation simetrik |
| Gangguan pendengaran |
| Kelainan jantung :PDA (Patent Ductus Arteriosus) dan hiplasia arteri pulmonalis |
| Gangguan Mata : Katarak Retinopati Mikroptalmia |
| Hepatosplenomegali |
| Gangguan sistem saraf pusat : Mikrosepalus Panensepalus Kalsifikasi otak Retardasi psikomotor |
| Hepatitis |
| Trombositopenik purpura |
Pemeriksaan rubella harus dikerjakan pada semua pasien hamil dengan mengukur IgG . Mereka yang non-imune harus memperoleh vaksinasi pada masa pasca persalinan. Tindak lanjut pemeriksaan kadar rubella harus dilakukan oleh karena 20% yang memperoleh vaksinasi ternyata tidak memperlihatkan adanya respon pembentukan antibodi dengan baik.
Infeksi rubella tidak merupakan kontra indikasi pemberian ASI
Tidak ada terapi khusus terhadap infeksi Rubella dan pemberian profilaksis dengan gamma globulin pasca paparan tidak dianjurkan oleh karena tidak memberi perlindungan terhadap janin.
Rujukan :
- American College of Obstetrician and Gynecologist : Rubella in Pregnancy. Technical Bulletin no 171. Washington DC , ACOG 1992
- Dontigny L, Arsenault My, Martel MJ : Rubella in Pregnancy. SOGC Clinical Practice Guideline ,No 203, February 2008. http://www.sogc.org/guidelines/documents/guiJOGC203CPG0802.pdf retrieved on September 2009
Minggu, 27 September 2009
INFEKSI TRAKTUS URINARIUS
dr.Bambang Widjanarko, SpOG
Fak.Kedokteran dan Kesehatan UMJ JAKARTA
Infeksi traktus urinarius sering terjadi pada masa kehamilan dan nifas dan merupakan komplikasi medik paling sering dalam kehamilan. Peningkatan kejadian ini disebabkan oleh faktor hormonal (peningkatan kadar progesteron ) dan faktor mekanis yang menyebabkan stasis urine.
Infeksi traktus urinarius dapat bersifat simptomatik atau asimptomatik (misal : sistitis , pielonefritis )
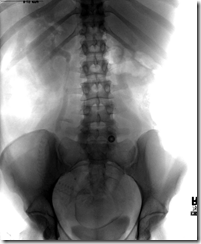

BAKTERIURIA ASIMPTOMATIK :
Ditemukan bakteri sebanyak > 100.000 per ml air seni dari sediaan air seni “mid stream”
Angka kejadian Bakteriuria Asimptomatik dalam kehamilan sama seperti wanita usia reproduksi yang seksual aktif dan non-pregnan sekitar 2 – 10%
Jenis bakteri yang ditemukan :
Terapi yang dapat diberikan :
GBS dapat masuk kedalam Traktus Urinarius melalui kontaminasi feces atau kontak seksual
Vaginal carriage rates 15 – 40%
Dampak terhadap kehamilan :
Penularan dari ibu ke anak dapat terjadi secara vertikal saat persalinan dengan faktor resiko penularan:
Rujukan :
Fak.Kedokteran dan Kesehatan UMJ JAKARTA
Infeksi traktus urinarius sering terjadi pada masa kehamilan dan nifas dan merupakan komplikasi medik paling sering dalam kehamilan. Peningkatan kejadian ini disebabkan oleh faktor hormonal (peningkatan kadar progesteron ) dan faktor mekanis yang menyebabkan stasis urine.
Infeksi traktus urinarius dapat bersifat simptomatik atau asimptomatik (misal : sistitis , pielonefritis )

A 25-year-old pregnant woman with right lower quadrant pain and hematuria. This radiograph of the kidneys, ureters, and bladder (KUB) reveals proximal ureteral obstruction consistent with urolithiasis ( see image below )

A 25-year-old pregnant woman with right lower quadrant pain and hematuria. She has proximal ureteral obstruction consistent with urolithiasis (see Image 3). After 25 minutes, this intravenous pyelogram (IVP) reveals a dense right nephrogram and no filling of the right collecting system. The left side shows an unremarkable nonhydronephrotic collecting system. This is consistent with right ureteral lithiasis.
BAKTERIURIA ASIMPTOMATIK :
Ditemukan bakteri sebanyak > 100.000 per ml air seni dari sediaan air seni “mid stream”
Angka kejadian Bakteriuria Asimptomatik dalam kehamilan sama seperti wanita usia reproduksi yang seksual aktif dan non-pregnan sekitar 2 – 10%
Jenis bakteri yang ditemukan :
- Eschericia Coli (60%)
- Proteus mirabilis
- Klebsiella pneumoniae
- Streptoccus grup B
Terapi yang dapat diberikan :
- Ampisilin 3 x 500 mg selama 7 – 10 hari atau
- Cephalosporin
- Nitrofurantoin
SISTITIS AKUTA :
- Terjadi pada 1 – 2% kehamilan
- Gejala :
- Disuria
- Sering berkemih
- Sering tidak dapat menahan miksi
- Hematuria
- Gejala sistemik :
- Demam
- Nyeri pinggang
- Urinalisis :
- Bakteriuria
- Piuria
- Hematuria
- Terapi : Antibitotika spektrum luas atau berdasarkan hasil tes kepekaaan
PIELONEFRITIS AKUTA
- Terjadi pada 2% kehamilan terutama pada trimester III
- Gejala :
- Mual dan muntah
- Nyeri pinggang
- Demam tinggi dan menggigil
- Keluhan sistitis
- Bisa terjadi septisemia dan syok septik
- Akibat demam tinggi dapat memicu kontraksi uterus
- Terapi :
- MRS
- Infuse RL dan D5 – rehidrasi
- Antibiotika parenteral : cefazoline , sebagian besar (80% ) pasien akan bebas panas dalam waktu 48 jam setelah terapi antibitoka parenteral, lanjutkan terapi antibiotika per oral selama 10 hari.
- Observasi persalinan preterm
- Lakukan serial biakan urine oleh karena kejadian ini dapat berulang pada 10 – 25% pasien
- Lakukan pemeriksaan IVP – intravenous pyelogram 6 minggu pasca persalinan
STREPTOCOCCUS GRUP B :
GBS ( grup beta streptococcus ) adalah flora normal manusia dengan reservoir utama di traktus digestivus.GBS dapat masuk kedalam Traktus Urinarius melalui kontaminasi feces atau kontak seksual
Vaginal carriage rates 15 – 40%
Dampak terhadap kehamilan :
Penularan dari ibu ke anak dapat terjadi secara vertikal saat persalinan dengan faktor resiko penularan:
- Persalinan prterm
- Ketuban Pecah Dini
- BBLR
- Ketuban pecah 12 – 18 jam sebelum persalinan
- Febris intrapartum
- Late – onset :
- meningitis (80%)
- Infeksi lain
- Early – onset :
- distress pernafasan
- pneumonia
PENCEGAHAN :
How can I prevent a UTI?
You may do everything right and still experience a urinary tract infection, but you can reduce the likelihood by doing the following:
- Drink 6-8 glasses of water each day and unsweetened cranberry juice regularly.
- Eliminate refined foods, fruit juices, caffeine, alcohol, and sugar.
- Take Vitamin C (250 to 500 mg), Beta-carotene (25,000 to 50,000 IU per day) and Zinc (30-50 mg per day) to help fight infection.
- Develop a habit of urinating as soon as the need is felt and empty your bladder completely when you urinate.
- Urinate before and after intercourse.
- Avoid intercourse while you are being treated for an UTI.
- After urinating, blot dry (do not rub), and keep your genital area clean. Make sure you wipe from the front toward the back.
- Avoid using strong soaps, douches, antiseptic creams, feminine hygiene sprays, and powders.
- Change underwear and pantyhose every day.
- Avoid wearing tight-fitting pants.
- Wear all cotton or cotton-crotch underwear and pantyhose.
- Don't soak in the bathtub longer than 30 minutes or more than twice a day.
Rujukan :
- Colgan R, Nicolle LE, McGlone A, Hooton TM. Asymptomatic bacteriuria in adults. Am Fam Physician. Sep 15 2006;74(6):985-90. [Medline].
- Delzell JE Jr, Lefevre ML. Urinary tract infections during pregnancy. Am Fam Physician. Feb 1 2000;61(3):713-21. [Medline]
- Fihn SD. Clinical practice. Acute uncomplicated urinary tract infection in women. N Engl J Med. Jul 17 2003;349(3):259-66. [Medline].
TOKSOPLASMOSIS dalam KEHAMILAN
dr.Bambang Widjanarko , SpOG
Fak.Kedokteran & Kesehatan UMJ JAKARTA
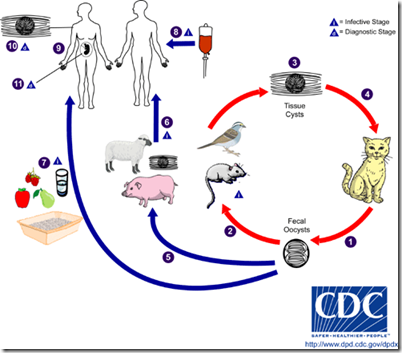
The only known definitive hosts for Toxoplasma gondii are members of family Felidae (domestic cats and their relatives). Unsporulated oocysts are shed in the cat’s feces . Although oocysts are usually only shed for 1-2 weeks, large numbers may be shed. Oocysts take 1-5 days to sporulate in the environment and become infective. Intermediate hosts in nature (including birds and rodents) become infected after ingesting soil, water or plant material contaminated with oocysts
. Although oocysts are usually only shed for 1-2 weeks, large numbers may be shed. Oocysts take 1-5 days to sporulate in the environment and become infective. Intermediate hosts in nature (including birds and rodents) become infected after ingesting soil, water or plant material contaminated with oocysts  . Oocysts transform into tachyzoites shortly after ingestion. These tachyzoites localize in neural and muscle tissue and develop into tissue cyst bradyzoites
. Oocysts transform into tachyzoites shortly after ingestion. These tachyzoites localize in neural and muscle tissue and develop into tissue cyst bradyzoites  . Cats become infected after consuming intermediate hosts harboring tissue cysts
. Cats become infected after consuming intermediate hosts harboring tissue cysts  . Cats may also become infected directly by ingestion of sporulated oocysts. Animals bred for human consumption and wild game may also become infected with tissue cysts after ingestion of sporulated oocysts in the environment
. Cats may also become infected directly by ingestion of sporulated oocysts. Animals bred for human consumption and wild game may also become infected with tissue cysts after ingestion of sporulated oocysts in the environment  . Humans can become infected by any of several routes:
. Humans can become infected by any of several routes:
 . Diagnosis of congenital infections can be achieved by detecting T. gondii DNA in amniotic fluid using molecular methods such as PCR
. Diagnosis of congenital infections can be achieved by detecting T. gondii DNA in amniotic fluid using molecular methods such as PCR  .
.
Toksoplasmosis adalah penyakit sistemik yang disebabkan oleh protozoa toxplasma gondii. Antara 15 – 45% wanita usia reproduktif memiliki antibodi terhadap toksoplasma ( IgG ) sehingga terlindung dari infeksi toksoplasma.
Gejala umumnya subklinis dan kadang menyerupai sidnroma monukleosis.
Organisme berasal dari makanan menath atau setengah matang yang terpapar dengan ktoran kucing domestik
DAMPAK TERHADAP KEHAMILAN
Angka kejadian infeksi primer dalam kehamilan kira kira 1 : 1000. dalam kehamilan , skrining rutin tidak dianjurkan.
Resiko penularan terhadap janin pada trimester I = 15% ; pada trimester II = 25% dan pada trimester III = 65%. Namun derajat infeksi terhadap janin paling besar adalah bila infeksi terjadi pada trimester I.
Trias klasik toksoplasma berupa :
Sekitar 75% kasus yang terinfeksi tidak memperlihatkan gejala saat persalinan. 25 – 50% memperlihatkan skuale seperti terlihat pada tabel dibawah :
Diagnosa pasti infeksi terhadap janin adalah dengan menemukan IgM dalam darah talipusat
Hasil biakan plasenta pada pasien dengan infeksi toksoplasma menunjukkan angka positif sebesar 90%.
penyakit ini jarang terdiagnosa semasa kehamilan oleh karena sebagian besar bersifat subklinis
DIAGNOSIS :
Diagnosa ditegakkan bila IgM positif dan titer IgG yang meningkat 4 kali lipat pada pemeriksaan ulang selang waktu 2 – 3 minggu.
Titer IgM akan tetap tinggi sampai 3 – 4 bulan
TERAPI
Toksoplasma termasuk penyakit “self limiting disease” Mengingat bahwa adanya potensi untuk menimbulkan cacat pada janin maka dapat diberikian terapi :
Rujukan :
Fak.Kedokteran & Kesehatan UMJ JAKARTA

The only known definitive hosts for Toxoplasma gondii are members of family Felidae (domestic cats and their relatives). Unsporulated oocysts are shed in the cat’s feces
- eating undercooked meat of animals harboring tissue cysts
 .
. - consuming food or water contaminated with cat feces or by contaminated environmental samples (such as fecal-contaminated soil or changing the litter box of a pet cat)
 .
. - blood transfusion or organ transplantation
 .
. - transplacentally from mother to fetus
 .
.
Toksoplasmosis adalah penyakit sistemik yang disebabkan oleh protozoa toxplasma gondii. Antara 15 – 45% wanita usia reproduktif memiliki antibodi terhadap toksoplasma ( IgG ) sehingga terlindung dari infeksi toksoplasma.
Gejala umumnya subklinis dan kadang menyerupai sidnroma monukleosis.
Organisme berasal dari makanan menath atau setengah matang yang terpapar dengan ktoran kucing domestik
DAMPAK TERHADAP KEHAMILAN
Angka kejadian infeksi primer dalam kehamilan kira kira 1 : 1000. dalam kehamilan , skrining rutin tidak dianjurkan.
Resiko penularan terhadap janin pada trimester I = 15% ; pada trimester II = 25% dan pada trimester III = 65%. Namun derajat infeksi terhadap janin paling besar adalah bila infeksi terjadi pada trimester I.
Trias klasik toksoplasma berupa :
- Hidrosepalus
- Kalsifikasi intrakranial
- Korioretinitis
Sekitar 75% kasus yang terinfeksi tidak memperlihatkan gejala saat persalinan. 25 – 50% memperlihatkan skuale seperti terlihat pada tabel dibawah :
| MANIFESTASI INFEKSI TOKSOPLASMA KONGENITAL |
|
|
|
|
|
|
|
|
|
Diagnosa pasti infeksi terhadap janin adalah dengan menemukan IgM dalam darah talipusat
Hasil biakan plasenta pada pasien dengan infeksi toksoplasma menunjukkan angka positif sebesar 90%.
penyakit ini jarang terdiagnosa semasa kehamilan oleh karena sebagian besar bersifat subklinis
DIAGNOSIS :
Diagnosa ditegakkan bila IgM positif dan titer IgG yang meningkat 4 kali lipat pada pemeriksaan ulang selang waktu 2 – 3 minggu.
Titer IgM akan tetap tinggi sampai 3 – 4 bulan
TERAPI
Toksoplasma termasuk penyakit “self limiting disease” Mengingat bahwa adanya potensi untuk menimbulkan cacat pada janin maka dapat diberikian terapi :
- Spiramycin , pada kasus infeksi akut yang ditegakkan melalui pemeriksaan serologi umunya diterapi dengan spiramycin 1 gram 3 dd 1 dakam keadaan perut kosong . Spiramycin akan terkonsentrasi pada plasenta sehingga dapat mencegah penjalaran infeksi je janin. Akan tetapi kemampuan spiramycin untuk mencegah penularan vertikal masih kontroversial. Spiramycin tidak menembus plasenta dengan baik sehingga amniosentesis dan pemeriksaan PCR untuk melihat adanya toksoplasma gondii harus dikerjakan sekurangnya 4 minggu pasca infeksi maternal akut pada trimester ke II . Bila hasil pemeriksaan PCR negatif, Spiramycin dapat diteruskan sampai akhir kehamilan. Bila hasil pemeriksaan PCR positif maka dugaan sudah adanya infeksi pada janin harus diterapi dengan obat lain .
- Pyrimethamine dan Sulfadiazine , Kombinasi pyrimethamine and sulfadiazine,( folic acid antagonists dengan efek sinergi ) digunakan untuk menurunkan derajat infeksi kongenital dan meningkatkan proporsi neonatus tanpa gejala.
- asam Folinat untuk mencegah kerusakan pada janin
Rujukan :
- American College of Obstetricians and Gynecologists. Perinatal viral and parasitic infections. Technical Bulltein no 177.Washington DC . ACOG 1993
- Couvreur J, Desmonts G, Thulliez P. Prophylaxis of congenital toxoplasmosis. Effects of spiramycin on placental infection. J Antimicrob Chemother. 1988;(Suppl B):193–200. [PubMed]
- C Giannoulis, B Zournatzi, A Giomisi, E Diza, and I Tzafettas Toxoplasmosis during pregnancy: a case report and review of the literature. http://www.pubmedcentral.nih.gov/articlerender.fcgi?artid=2504397 Retrived September 2009
- Gilbert R, Gras I; European Multicentre Study on Congenital Toxoplasmosis. Effect of timing and type of treatment on the risk of mother to child transmission of Toxoplasma gondii. BJOG 2003;110:112-20.
- Thiebaut R, Leproust S, Chene G, Gilbert R. Effectiveness of prenatal treatment for congenital toxoplasmosis: a meta-analysis of individual patient's data. Lancet. 2007;369:115–122. [PubMed]
- Wallon M, Liou C, Garner P, Peyron F. Congenital toxoplasmosis: systematic review of evidence of efficacy of treatment in pregnancy. BMJ. 1999;318:1511–1514. [PubMed]
Sabtu, 26 September 2009
HEPATITIS dalam KEHAMILAN
Hepatitis simptomatik pada kehamilan pada 15 tahun terakhir ini sangat jarang terjadi di negara maju.
Dikenal 5 jenis infeksi viral hepatitis :
- Hepatitis A
- Hepatitis B
- Hepatitis D
- Hepatits C
- Hepatitis E
- Demam ringan
- Mual dan muntah
- Nyeri kepala
- Lesu
- Ikterus ( 1 – 2 minggu setelah gejala diatas)

HAV = Virus Hepatitis A ; HBc = Hepatis B core ; HbsAg = Hepatitis B surface antigen ; HCV = virus Hepatitis C
a HbsAg mungkin dibawah nilai ambang deteksi sehingga menjadi negatif
Diambil dari : Dienstag and Isselbacher (2001a)
Komplikasi :
- Case Fatality Rate pada non-hamil dengan hepatitis akut 0.1%
- Kasus fatal biasanya berhubungan dengan nekrosis hepar fulminan ( umumnya disebabkan oleh hepatitis B dan hepatitis D)
- Infeksi kronis umumnya disebabkan oleh infeksi hepatits B (kira-kira 10%) dan C ( majoritas pasien hepatitis kronis)
Endemik disejumlah daerah terutama di Asia dan Afrika.
Disebabkan oleh DNA hepadna virus
Penyebab utama hepatitis akut dengan dampak ikutan kronis berupa cirrhosis hepatis dan karsinoma hepatoselulare
Sering terjadi pada penyalahguna obat intravena, homoseksual, tenaga medis dan penerima transfusi.
Penularan dapat terjadi secara seksual melalui lendir vagina, saliva dan cairan semen.
Dampak terhadap kehamilan :
Seperti halnya infeksi virus Hepatits A, perjalanan klinis infeksi Hepatits B tidak dipengaruhi oleh kehamilan.
Terapi berupa terapi suportif dan mencegah terjadinya persalinan preterm.
Janin yang terinfeksi dengan virus Hepatitis B umumnya asimptomatik namun 85% akan menjadi kronis
HEPATITIS D
Disebut pula sebagai delta hepatitis
Disebabkan oleh RNA vuirus yang cacat yang merupakan partikel hybrid dengan lapisan HbsAg dan inti Delta.
Infeksi virus ini harus bersamaan dengan virus Hepatits B
Penularan sama dengan virus Hepatitis B
Infeksi kronis hepatitis B dan D secara bersamaan lebih berat dibandingkan infeksi virus hepatitis B saja.
HEPATITIS C
Disebabkan infeksi virus RNA dari famili Flavyriviridae
Cara penularan sama dengan virus Hepatitis B
Perjalanan penyakit tidak dipengaruhi oleh kehamilan dan outcome perinatal tidak berubah pada kasus dengan HCV yang positif. Yang perlu menjadi perhatian adalah bahwa infeksi hepatitis C dapat berlangsung secara vertikal.
Rujukan :
- ACOG education pamphlet – hepatitis B virus in pregnancy http://www.acog.org/publications/patient_education/bp093.cfm
- American College Of Obstetrician and Gynecologist : Perinatal viral and parasitic infection. Practice Bulletin No.20, September 2000
- Cunningham FG et al : Infection in Williams Obstetrics” , 22nd ed, McGraw-Hill, 2005
INFEKSI HIV dalam KEHAMILAN
PENDAHULUAN
Gallo dan Montagnier (2003) : Mengemukakan bahwa sindroma acquired immunodeficiency ini dikenal pertamakali tahun 1987 pada sekelompok penderita yang mengalami gangguan pada imunitas seluler dan menderita infeksi Pneumocystis carini.Steinbrook dkk (2004) : pada tahun 2003 jumlah penderita AIDS diperkirakan 40 juta dengan tambahan 5 juta kasus baru pertahun serta angka kematian yang berhubungan dengan HIV-AIDS sekitar 3 juta jiwa pertahun.
Centre for Disease Control and Preventions (2002b) memperkirakan bahwa di US pada tahun 2001 terdapat 1.3 – 1.4 juta pasien yang terinfeksi oleh HIV dan lebih dari 500.000 juta diantaranya meninggal dunia.
Centre for Disease Control and Preventions (2004) mengemukakan bahwa ⅓ kasus HIV-AID berasal dari penularan heteroseksual.
10 tahun terakhir ini, transmisi perinatal menurun sebanyak 90%.
Saat ini, dengan adanya terapi antiretroviral yang sangat efektif dapat meningkatkan angka kehidupan penderita infeksi HIV yang kronis.
ETIOLOGI:
Penyebab AID adalah retrovirus DNA yang disebut Human immunodeficiency viruses, HIV-1 dan HIV-2Sebagian besar kasus yang ada disebabkan oleh infeksi HIV-1 yang penularannya menyerupai penularan virus Hepatitis B dan penularan seksual merupakan jenis penularan HIV-AID yang utama.
Virus juga dapat ditularkan melalui bahan yang terkontaminasi oleh darah dan ibu hamil dapat menularkan infeksi HIV pada janin yang dikandungnya.
PATOGENESIS
Proses imuno-supresi menyebabkan terjadinya infeksi oportunistik dan neoplasma.Target utama adalah Thymus-derived lymphocytes (T- lymphocytes) , yang secara fenotipikal disebut sebagai CD4 surface antigen. CD4 site bertindak sebagai reseptor virus.
Sheffield dkk (2005) menyatakan bahwa agar dapat terjadi infeksi diperlukan “co-receptor” dan untuk itu dikenal adanya 2 jenis chemokine receptor yaitu CCR 5 dan CXCR4.
Setelah infeksi pertama, tingkat viremia segera merosot sampai titik tertentu dan pasien dengan beban virus terbesar saat itu dengan cepat mengalami AID dan meninggal.
Selama beberapa waktu, jumlah sel T merosot secara tajam sehingga terlihat gejala imunosupresi.
Kehamilan diperkirakan berakibat minimal terhadap CD4+ , jumlah sel T dan jumlah HIV-RNA. Kenyataan adalah bahwa jumlah HIV-RNA meningkat pada 6 bulan pasca persalinan dibandingkan dengan jumlah sebelum kehamilan.
Makrofag-monosit juga terinfeksi dan infeksi sel mikroglia otak dapat menyebabkan kelainan neuropsikiatri pada pasien yang terinfeksi HIV. Selain itu tercatat pula kejadian Kaposi sarcoma, Lymphoma B-cell dan non-Hodgkin dan sejumlah bentuk karsinoma lain.
MANIFESTASI KLINIK
Periode inkubasi dari beberapa hari sampai beberapa minggu.Infeksi akut menyerupai sindroma infeksi virus lain dan umumnya berakhir dalam waktu 10 hari.
Gejala utama :
- Demam,
- Keringat malam hari,
- Lesu,
- Ruam,
- Nyeri kepala,
- Lymphadenopathia,
- Pharyngitis,
- Nyeri otot,
- Gejala GI tract : mual dan muntah serta diare.
Infeksi oportunistik yang sering menyertai HIV-AID :
- Kandidiasis paru dan esofagus
- Herpes zoster atau herpes simplex persisten
- Kondiloma akuminata
- Tuberkulosis
- Pneumonia cytomegalovirus
- Retinitis
- Penyakit Gastrointestinal
- Moluscum contagiousum
- Pneumonia pneumocystis
Diagnosa definitif AID : jumlah CD4+ < 200 / mm3
Tes Serologis
- Protokol pemeriksaan yang baku adalah dengan menggunakan EIA ( enzym immuno-assay ).
- Tes skrining yang dilakukan berulangkali dapat menghasilkan sensitivitas sebesar 99.5%.
Konfirmasi hasil tes positif dilakukan dengan menggunakan immuno-fluoresence assay (IFA). - Rapid tes dapat dikerjakan dengan senisitivitas tinggi dan hasilnya dapat diperoleh dalam waktu 10 – 60 menit sehingga dapat dikerjakan pada saat ANC pada usia kehamilan lanjut atau saat persalinan sehingga pemberian profilaksis antiretroviral dapat segera dikerjakan.
TRANSMISI PERINATAL
- Mekanisme transmisi virus perinatal
- Invasi langsung pada trofoblas dan vili chorialis.
- Masuknya limfosit maternal yang terinfeksi kedalam sirkulasi janin.
- Infeksi oleh sel dengan reseptor CD4 dalam vili chorialis dan sel endothel villi.
- Peran plasenta dalam proses transmisi virus
- Pemeriksaan invitro menunjukkan bahwa HIV-1 dapat melakukan infeksi pada trofoblas manusia dan sel Hofbauer pada setiap usia kehamilan
- Tidak jelas apakah infeksi HIV-1 pada plasenta dapat memfasilitasi infeksi HIV-1 pada janin atau justru dapat mencegah infeksi terhadap janin dengan melakukan tindakan isolasi terhadap virus.
KECEPATAN PENULARAN HIV-1 DARI IBU KE JANIN
Transmisi vertikal tergantung sejumlah faktor :- Faktor yang meningkatkan penularan
- Ibu menderita AID
- CD4 rendah ( < 200 sel / mm3)
- Adanya p24 antigenemia
- Adanya chorioamnionitis histologis
- Persalinan preterm
- Faktor yang menurunkan penularan
- Adanya antibodi terhadap protein HIV gp 120
- Perawatan prenatal yang berkualitas
- Pemberian ZDV ( zidovudine )
PERAWATAN PASIEN HAMIL DENGAN HIV
- Prinsip : Pemeriksaan HIV adalah merupakan bagian dari pemeriksaan antenatal yang bersifat sukarela.
- Konseling adalah bagian penting dari perawatan bagi penderita HIV.
- Strategi perawatan bagi ibu hamil berbeda dengan strategi perawatan pada ibu tidak hamil.
- Tujuan terapi :
- Menekan jumlah virus.
- Restorasi dan preservasi fungsi imunologis.
- Pada pasien tak hamil, terapi ditawarkan bila CD4+ T cells , 350 sel/mm3 atau kadar HIV RNA plasma > 55.000 copi/mL.
- Pada wanita hamil, terapi harus lebih agresif oleh karena penurunan kadar RNA adalah penting bagi penurunan transmisi perinatal tanpa memperhitungkan CD4+ atau kadar HIV-RNA plasma.
PENCEGAHAN OLEH DOKTER
- Fokus pencegahan adalah pada PMS-penyakit menular seksual.
- Lakukan pap smear.
- Berikan vaksin hepatitis B
- “ sex aman”
- Zidovudine 100 mg 5 kali sehari tanpa memperhitungkan kadar CD4
- Berikan vaksin pneumovax.
- Sulfa-trimethoprim diberikan bila CD4 < 200 sel/mm3 untuk mencegah infeksi dari pneumonia pneumocystitis carinii.
- Berikan vaksin influenza pada bulan september – maret.
PERAWATAN PRENATAL OLEH DOKTER
- Dokter harus memiliki kecurigaan tinggi atas kejadian PMS dan infeksi oportunistik pada penderita HIV-AID.
- Pada populasi penderita HIV, kejadian IUGR tinggi sehingga perlu pemeriksaan periodik dengan USG.
- Hitung CD4 tiap semester.
- Kolposkopi bila hasil pap smear abnormal.
- Pemeriksaan prenatal umum harus dilakukan seperti biasa.
PERAWATAN INTRAPARTUM OLEH DOKTER
- Zidovudine intravena diberikan saat awal persalinan dengan dosis 200 mg i.v selama 1 jam dan kemudian 100 mg/jam sampai anak lahir.
- Hindari tindakan intrapartum yang menyebabkan janin terpapar secara langsung dengan darah ibu.
- SC menurunkan angka kejadian penularan ibu ke anak ???
- Pasien hamil dengan CD4 < 200 / mm3 memiliki resiko penularan lebih tinggi bila persalinan berlangsung lebih lama ( > 12 jam ) .
PERAWATAN PASCA PERSALINAN OLEH DOKTER
- Ditempatkan di ruang terpisah untuk menurunkan kemungkinan penularan ke penderita lain.
- Konsultasi mengenai pilihan kontrasepsi, IUD tidak boleh digunakan karena status imuno-depresi akan mempermudah terjadinya infeksi panggul.
- Kontrasepsi pilihan : sterilisasi tuba, kontrasepsi oral, Depo-provera, Norplant dan kondom.
- Pengaturan jadwal tindak lanjut ibu dan anak.
RUJUKAN
- American College Of Obstetrician and Gynecologist : Prenatal and perinatal HIV testing : expanded recommendations. Committee Opinion No, 304, 2004
- Centre of Disease Control and Prevention : Heterosexual transmission of HIV – 29 states. MMWR 53:125, 2004b
- Centre of Disease Control and Prevention : Cases of HIV infection and AIDS in United States 2002. HIV Aid surveillance report (addendum) 14:1 2002 b
- Cunningham FG et al :Sexually Transmitted Disease in Williams Obstetrics” , 22nd ed, McGraw-Hill, 2005
- Fauci AS ; HIV and AIDS : 20 years of science. Nat Med 9:839:2003
- Gallo RS, Nontaigner L : The discovery of HIV as the cause of AIDS. N Engl J Med 349:2238, 2003
- Scheffield J, Pybus C, Wendel G, et al : The effect of progesteron and pregnancy on HIV-1 co-receptor expression. Presented ar the 25th Annual Meeting of the Socienty for Maternal – Fetal Medicnine, Reno Nevada 7 – 12 Pebruary 2005
- Llewelyn-Jones : Infection during Pregnancy in Obstetrics and Gynecology 7th ed. Mosby, 1999
- Gall SA : HIV in Pregnancy in in Practical Guide to The Care Of The Gynecology/Obstetric patient, Mosby, 1997 p 537 - 545
Jumat, 25 September 2009
VERSI
dr.Bambang Widjanarko, SpOG
Fak.Kedokteran UMJ
VERSI adalah prosedur untuk melakukan perubahan presentasi janin melalui manipulasi fisik dari satu kutub ke kutub lain yang lebih menguntungkan bagi berlangsungnya proses persalinan pervaginam dengan baik.
Klasifikasi:
- Berdasarkan arah pemutaran
- Versi Sepalik : merubah bagian terendah janin menjadi presentasi kepala
- Versi Podalik : merubah bagian terendah janin menjadi presentasi bokong
- Berdasarkan cara pemutaran
- Versi luar (external version)
- Versi internal ( internal version)
- Versi Bipolar ( “Braxton Hicks” version)
VERSI LUAR-external versionl
Versi luar pada 2 dekade terakhir ini menjadi populer kembali seiring dengan adanya penggunaan yang luas dari alat ultrasonografi, peralatan elektronik untuk pengamatan kesehatan janin (electronic fetal monitoring) dan obat-obat tokolitik yang efektif.
American College Of Obstetrics and Gynecology (2001), memberikan rekomendasi usaha ini untuk mengurangi kejadian presentasi sungsang dengan tindakan versi luar bilamana memungkinkan.
American College of Obstetrician and Gynecologist 2000 : Keberhasilan tindakan versi luar berkisar antara 35-85% atau rata-rata 60%.
Chan dkk (2004) dan Vezina dkk (2004) : keberhasilan tindakan versi luar tidak selalu diikuti dengan penurunan angka kejadian sectio caesar. Distosia, kelainan presentasi kepala, gawat janin sering terjadi pasca keberhasilan versi luar dan hal ini pada akhirnya memerlukan tindakan sectio caesar.
Batasan : proses pemutaran kutub tubuh janin dimana proses manipulasi seluruhnya dilakukan diluar cavum uteri.
Syarat :
- Janin dapat lahir pervaginam atau diperkenankan untuk lahir pervaginam ( tak ada kontraindikasi )
- Bagian terendah janin masih dapat dikeluarkan dari pintu atas panggul (belum engage)
- Dinding perut ibu cukup tipis dan lentur sehingga bagian-bagian tubuh janin dapat dikenali (terutama kepala) dan dapat dirasakan dari luar dengan baik
- Selaput ketuban utuh.
- Pada parturien yang sudah inpartu : dilatasi servik kurang dari 4 cm dengan selaput ketuban yang masih utuh.
- Pada ibu yang belum inpartu :
- Pada primigravida : usia kehamilan 34 – 36 minggu.
- Pada multigravida : usia kehamilan lebih dari 38 minggu.
- Letak bokong.
- Letak lintang.
- Letak kepala dengan talipusat atau tangan terkemuka.
- Penempatan dahi.
- Perdarahan antepartum.
- Pada plasenta praevia atau plasenta letak rendah, usaha memutar janin dikhawatirkan akan menyebabkan plasenta lepas dari insersionya sehingga akan menambah perdarahan.
- Hipertensi.
- Pada penderita hipertensi pada umumnya sudah terjadi perubahan pembuluh arteriole plasenta sehingga manipulasi eksternal dapat semakin merusak pembuluh darah tersebut sehingga terjadi solusio plasenta.
- Cacat uterus.
- Jaringan parut akibat sectio caesar atau miomektomi pada mioma intramural merupakan locus minoris resistancea yang mudah mengalami ruptura uteri.
- Kehamilan kembar.
- Primitua
- Nilai sosial anak yang tinggi atau riwayat infertilitas
- Insufisiensi plasenta atau gawat janin.
- Paritas.
- Presentasi janin.
- Jumlah air ketuban.
- Bagian terendah janin sudah engage .
- Bagian janin sulit diidentifikasi (terutama kepala).
- Kontraksi uterus yang sangat sering terjadi.
- Hidramnion.
- Talipusat pendek.
- Kaki janin dalam keadaan ekstensi (“frank breech”)
- Versi Luar harus dilakukan di rumah sakit dengan fasilitas tindakan SC emergensi dan dilakukan atas persetujuan penderita setelah mendapatkan informasi yang memadai dari dokter.
- Sebelum melakukan tindakan VL, lakukan pemeriksaan ultrasonografi untuk:
- Memastikan jenis presentasi.
- Jumlah cairan amnion.
- Kelainan kongenital.
- Lokasi plasenta.
- (ada tidaknya lilitan talipusat).
- Sebelum melakukan tindakan VL, harus dilakukan pemeriksaan kardiotokografi (non-stress test) untuk memantau keadaan janin.
- Pasang “intravenous line” sambil dilakukan pengambilan darah darah untuk pemeriksaan darah lengkap (persiapan bilamana terpaksa harus segera dilakukan tindakan sectio caesar).
- Pasien diminta untuk mengosongkan kandung kemih.
- (berikan terbutaline 0.25 mg subcutan sebagai tokolitik).
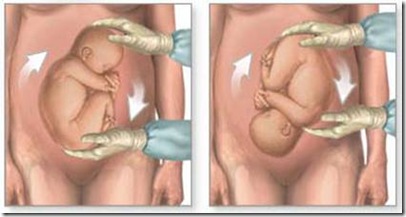
- Tahapan versi luar :
- Tahap mobilisasi : mengeluarkan bagian terendah janin dari panggul
- Ibu berbaring telentang atau posisi Trendelenburg ringan dengan posisi tungkai dalam keadaan fleksi pada sendi paha dan lutut.
- Perut ibu diberi bedak (talcum) atau jelly.
- Penolong berdiri disamping kanan dan menghadap kearah kaki ibu.
- Dengan kedua telapak tangan diatas simfisis menghadap kebagian kepala ibu, bokong anak dibawa keluar dari panggul.
- Tahap eksenterasi : membawa bagian terendah ke fossa iliaca
- Setelah diluar panggul, bokong ditempatkan pada salah satu dari fossa iliaca agar radius putaran tidak terlalu jauh.
- Tahap rotasi : memutar janin ke kutub yang dikehendaki
- Pada waktu akan melakukan rotasi, penolong menghadap kearah muka ibu.
- Satu tangan memegang bokong (bagian terendah) dan tangan lain memegang kepala ; dengan gerakan bersamaan dilakukan rotasi sehingga janin berada presentasi yang dikehendaki.
- Catatan :
- Pemutaran dilakukan kearah dimana tahanannya paling rendah (kearah perut janin) atau presentasi yang paling dekat (bila VL dilakukan pada presentasi lintang atau oblique)
- Bila pemutaran kearah perut janin gagal maka dapat diusahakan pemutaran pada arah sebaliknya.
- Setelah tahap rotasi, dilakukan pemeriksaan NST ulang (baik pada tindakan VL yang berhasil maupun gagal) ; bila kondisi janin baik maka dilanjutkan dengan tahap fiksasi.
- Tahap fiksasi : mempertahankan presentasi janin agar tidak kembali presentasi semula (pemasangan gurita)
Kriteria Versi Luar dianggap gagal:
- Ibu mengeluh nyeri saat dilakukan pemutaran.
- Terjadi gawat janin atau hasil NST memperlihatkan adanya gangguan terhadap kondisi janin.
- Bagian janin tidak dapat diidentifikasi dengan baik oleh karena sering terjadi kontraksi uterus saat dilakukan palpasi.
- Terasa hambatan yang kuat saat melakukan rotasi.
Masalah kontroversial dalam tindakan versi luar :
- Penggunaan tokolitik
- Penggunaan analgesia epidural
- Solusio plasenta
- Ruptura uteri
- Emboli air ketuban
- Hemorrhagia fetomaternal
- Isoimunisasi
- Persalinan Preterm
- Gawat janin dan IUFD
![clip_image002[5] clip_image002[5]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEiAg0gA1yAySR9wNOs6Gy-xXAGQdcOSeJJ09GIRrtY_4RsCjE2_baLP1oyNEd73wyaKbZ8BeRB13lY8azeJhTbFo5PCPR_ijETNFxarsj4UcqQjoU_K_JDgTE-5zvHCHzGZnYWjc8wh2sLy/?imgmax=800)
Tahap mobilisasi
![clip_image002[7] clip_image002[7]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEgXnA34CLuJu4nv3c2H7mguJJ-eT2Fiu1ClyEWvkQxvkOeJ9jDGUi8NNDg7slDcbe7tELehlrgl4cALNK04DVTIn7uYeQGRgrU7VktJ1zC_8gaFJhH0zH0a0BR___OIzRwDggUZ70g7XAOu/?imgmax=800)
Tahap eksenterasi dan rotasi kearah perut anak
![clip_image002[9] clip_image002[9]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEgR0CPjoVqEa6N8NqqqTXPfBssp-5yrIqp2x_UTAOE3-ODR8jdJvblRNJWPbFK6EJZ0NO96UFtbwn3jfab_uQ_DWxr-W_6S1qItMGhlgQ6Y2Y_YWpR94nIMxoeBy6g_LN79tujf5ORqsSDx/?imgmax=800)
Tahap eksenterasi dan rotasi kearah perut anak
VERSI INTERNAL - internal version
Maneuver yang berupa versi podalik pada kala II melalui manipulasi intra uterin (dan biasanya diikuti dengan tindakan ekstraksi kaki sehingga lazim disebut sebagai tindakan “versi ekstraksi”). Maneuver ini sangat berbahaya dan dalam era obstetri modern hanya dilakukan pada gemelli anak kedua yang ukuran tubuhnya tidak terlampau besar.
Indikasi :
- Gemelli anak kedua.
- Pada multipara dengan presentas dahi atau puncak kepala.
- Letak lintang.
- Prolapsus talipusat.
- Janin diperkirakan dapat lahir pervaginam.
- Dilatasi servik lengkap.
- Ketuban utuh atau baru pecah.
- Tidak ada tanda ruptura uteri.
- Pasien dalam posisi lithotomi dengan anaesthesia umum.
- Palpasi ulang untk menentukan posisi anak.
- Bila ketuban masih utuh : amniotomi.
- Tangan operator yang sesuai dengan bagian kecil janin dimasukkan jalan lahir secara obstetrik. (gambar a)
- Dengan tangan yang berada dalam uterus, bagian terendah janin disisihkan kelateral (ke fossa iliaca) kearah yang berlawanan dengan bagian kecil/kaki anak
- Mobilisasi bagian terendah janin dibantu dengan tangan penolong yang berada pada dinding abdomen.
- Kedua kaki anak dicari dan dipegang diantara jari telunjuk, tengah dan jari manis
- Seiring dengan gerakan menurunkan kaki anak, tangan penolong diluar menolak kepala anak kearah fundus uteri : (gambar b)
- Catatan :
- Harus dibedakan antara tangan dan kaki dimana mobilitas pergelangan tangan lebih besar dibandingkan pergelangan kaki.
- Panjang jari-jari kaki kurang lebih sama.
- Bila didapatkan kesulitan untk mendaatkan kedua kaki, maka kaki anak yang dipegang adalah kaki depan.
- Setelah kaki anak sebatas lutut diluar vulva, isitrahat beberapa saat agar janin terbisa dengan keadaan tersebut. (gambar c)
- Proses persalinan selanjutnya adalah seperti pada ekstraksi kaki. (gambar d)
Versi Internal
Sumber Bacaan :
- Cunningham FG (editorial) : Breech Presentation and Delivery in “William Obstetrics” 22nd ed p 409- 441, Mc GrawHill Companies 2005
- American College of Obstetricians and Gynecologists : External Cephalic version. Practice Bulletin No 13, February 2000
- Chan LY, Tang JL et al: Intrapartum caesarean delivery after succesful external cephalic version: A meta-analysis. Obstet Gynecol 104:155, 2004
- Cruikshank DP : Breech, other malpresentations, and umbilical cord complications. In JR Scott et al., eds., Danforth's Obstetrics and Gynecology, 9th ed., pp. 381–395. Philadelphia: Lippincott Williams and Wilkins. (2003).
- Vezina Y et al : Caesarean delivery after successful external cephalic version of breech presentation at term: A comparative study. Am J Obstet Gynecol 190:763, 2004
![clip_image002[24] clip_image002[24]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEhWRRzk6fwjPZIvZDCSqUeeT7tSppngyCF6sgIklcIlTaZfAv2vYoglkHUpyx00xqO-kC8MqIAMStiipiFE5QNhHA_V1myiC8_O2mgVSnu5abVZZCq6fD0Xoe0xClOTN5lBL8NhDyjwS7Lm/?imgmax=800)
![clip_image002[26] clip_image002[26]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEiP8EjzKeH6sCsKSCJWoNiOxvo9CSdN4pRDpRK3yP_O-qYvYbCyEj052lJk9q1-VvJAfu40OXnYXFjDW9H9odtRnJxYA0IVW3cwK8W6P_YZA6mBNaBCpxVWqp6w3oOBzGNdcl-SnNSYnZGl/?imgmax=800)
![clip_image002[28] clip_image002[28]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEiC12ALFigFPyIUR_MV3kqmqPkGuM4Xf8akEUv-Vkp0LQdx2qaheq1XX2-FvEMBrgH4NlmF1r0LFNEd0JMMW3RjC6UJNrxfkHoF9Uyp0JuMtQPxuEEChcb53ajRYBc8ezmS0yU4TbA13M5c/?imgmax=800)

![clip_image002[11] clip_image002[11]](https://blogger.googleusercontent.com/img/b/R29vZ2xl/AVvXsEhCO9oiH4lqgZBt-xvudJ7oGii02f7z1u6nfFSAq8wtFkszqm25uvFSCR3bWoWCafK6V3wzo9GW3yOGXfKiEeYCo8S-gSuYD6tZIvfOP68VL5YaYcay3u10bCMYOvpNAhrojuNJw0msLHKk/?imgmax=800)
Tidak ada komentar:
Posting Komentar